Ryggmärgsbråck – prenatal utredning och handläggning inklusive fetal kirurgi
Den moderna medicinska behandlingen av personer med ryggmärgsbråck har förbättrat överlevnaden och minskat morbiditeten. Behandlingsarsenalen har sedan några år tillbaka utökats med fosterkirurgi, som dock ännu inte kan ses som standardbehandling. Inom habiliteringen arbetar man med målsättningen att personer med funktionsnedsättningar på grund av ryggmärgsbråck, ska få insatser för att uppnå största möjliga delaktighet och funktion i vardag och samhällsliv.
Syftet med dessa rekommendationer är att bidra till att den gravida kvinnan och hennes partner, vid prenatal diagnos av ryggmärgsbråck hos fostret, erhåller korrekt information och handläggning. Dokumentet har skapats av en multidisciplinär arbetsgrupp bestående av fostermedicinare, barnneurologer samt neurokirurger från olika regioner i Sverige, se bilaga 5 nedan.
Rekommendationer
* Alla kvinnor som bär ett foster med misstänkt ryggmärgsbråck bör remitteras för prenatal utredning vid regional fostermedicinsk enhet och informeras om diagnos, prognos och behandlingsmöjligheter. Informationen ska vara objektiv och ges av fostermedicinare tillsammans med barnneurolog, och helst också neurokirurg. Informationen ska helst vara både skriftlig och muntlig och anpassas till kvinnan/paret och den aktuella graviditeten.
* Behandlingsmöjligheter vid ryggmärgsbråck är
1. avbrytande av graviditeten
2. fortsatt graviditet med postnatal kirurgisk behandling
3. prenatal kirurgi (i selekterade fall)
* Alla kvinnor som väljer att fortsätta graviditeten, oavsett fosterkirurgi eller inte, ska ha en plan för uppföljning under graviditeten, för förlossning och för utredning och uppföljning av barnet.
* Fosterobduktion ska rekommenderas till de kvinnor som väljer att avbryta graviditeten, detta i syfte att bekräfta prenatal diagnos.
* Alla kvinnor ska få information om vikten av folsyraprofylax och recept på folsyra dosering 4-5 mg dagligen från minst två månader före framtida graviditeter och minst till och med graviditetsvecka 12.
* Om kvinnan så önskar, ska utredning genomföras för att bedöma om kriterier för fetal operation är uppfyllda. Om så är fallet ges aktuell information om procedur, förväntad vinst, risker, och eventuella sociala konsekvenser för familjen inför deras beslut och kvinnan remitteras till fosterkirurgiskt center.
Terminologi
Neuralrörsdefekter/ryggmärgsbråck (spinal dysrafism) innefattar ett spektrum av olika missbildningar med mycket varierande symtom och funktionsnedsättningar. En del personer kan vara helt symtomfria. Klassifikation och terminologi växlar och nya förslag till klassifikation har publicerats, delvis beroende på förbättrad MR teknik (1). Neuralrörsdefekt bör användas som sammanfattande term, istället för exempelvis spina bifida, vilket är missvisande.
Icke hudtäckta ryggmärgsbråck, myelomeningocele och myeloschisis, är de svåraste formerna vilka oftast är kombinerade med Chiarimissbildning och hydrocefalus. Hudtäckta defekter kan ha liknande neurogen påverkan på urinblåsa, tarm och nedre extremiteter. Hydrocefalus är däremot mycket ovanligt.
Prenatal utredning och handläggning vid ryggmärgsbråck hos fostret
Öppna ryggmärgsbråck kan upptäckas vid anatomiskt ultraljud i första trimestern. Detektionsgraden är dock låg, ca 15% (2). Med hjälp av systematisk bedömning av bakre skallgropen (3,4) kan dock upp till 50% av icke hudtäckta ryggmärgsbråck upptäckas redan i första trimestern. Om avvikelse i bakre skallgropen ses vid första trimester ultraljud, bör ryggmärgsbråck misstänkas och ett upprepat ultraljud för bedömning av intrakraniell anatomi samt kotpelare göras i graviditetsvecka 16, vid behov utförs detta vaginalt.
Vid alla rutinultraljud i andra trimestern ska intrakraniell anatomi bedömas (skallform, medellinje, cavum septum pelucidum, biparietaldiameter, sidoventriklar, cerebellum, cisterna magna) liksom kotpelaren i sin helhet i minst två plan (sagitalt och axialt, samt helst även coronart). Huden på ryggen ska bedömas, huruvida den är intakt eller inte. Öppna ryggmärgsbråck hittas oftast på grund av intrakraniella avvikelser. Foster med hudtäckta ryggmärgsbråck har oftast normala intrakraniella fynd och upptäcks därför mer sällan prenatalt.
Vid misstanke om ryggmärgsbråck i andra trimestern eller senare i graviditeten
- Anamnes: familjeanamnes, maternell anamnes, obstetrisk anamnes.
- Noggrann anatomisk ultraljudsundersökning för att upptäcka eventuella andra missbildningar. Isolerat eller inte? Överväg fosterekokardiografi för god strukturell bedömning av fosterhjärtat.
- Nivådiagnostik (översta affekterade kotan) samt utbredning av defekten med hjälp av 2D och 3D ultraljud.
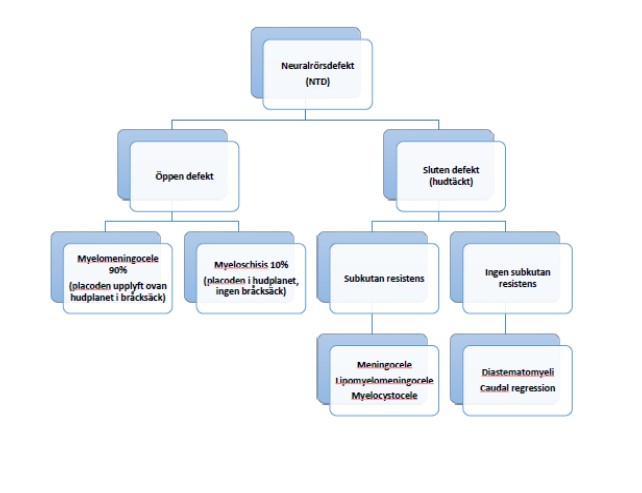
- Bedöm typ av missbildning: myelomeningocele, myeloschisis, öppen/sluten defekt (se figur 1).
- Bedöm felställning i kotpelare: kyfos, skolios, andra kotdefekter.
- Bedöm nivå där konus slutar. Fjättrad (fastvuxen) ryggmärg? Konus ska inte sluta längre ner än L3.
- Bedöm nedre extremiteterna: rörlighet i höfter, knän, fötter.
- Bedöm intrakraniell anatomi: Huvudform, huvudomfång, BPD (ofta <5e percentilen), cerebellum, cisterna magna, förekomst av Chiarimissbildning (vermis, hjärnstam och 4e ventrikeln hernierar ner i cervikalkanalen), grad av hydrocefalus, storlek ventriklar (framhorn och atrium), uteslut andra intrakraniella missbildningar. MR bör göras i syfte att komplettera ultraljudsundersökningen och för mer detaljerad bedömning av intrakraniell anatomi.
- Amniocentes: QF-PCR samt aCGH. Analys av AFP i fostervatten kan övervägas, men är oftast inte nödvändigt för att skilja öppen från sluten defekt med modern bilddiagnostik och van undersökare (AFP fostervatten > 2.5 MoM).
- Vid fortsatt graviditet rekommenderas ultraljudskontroll med tillväxt, fostervattenmängd, och intrakraniell anatomi var fjärde vecka fram till förlossning. Efter eventuell fosterkirurgi följs specifikt uppföljningsprogram angivet av det opererande centrat.
Förlossning
Ska ske på regionsjukhus med adekvat kompetens och erfarenhet av ryggmärgsbråck (fostermedicinare, neonatolog, barnneurolog, neurokirurg, barnurolog, barnortoped). Planerat kejsarsnitt i fullgången tid brukar rekommenderas. Tillräcklig vetenskaplig evidens saknas för att visa att kejsarsnitt reducerar risken för ytterligare neurologisk skada, även om detta är rapporterat (5). Tidpunkt för förlossning planeras i samråd inom teamet, inte minst för planering av den neurokirurgiska primäroperationen. Även för familjens planering, så är känd tidpunkt för förlossningen en fördel, eftersom föräldrarna behöver delta under barnets första levnadsveckor på sjukhus och ofta första veckorna hemma. Kejsarsnitt är dessutom ofta motiverat, då dessa foster vanligen ligger i sätesbjudning. Om öppen fetal intrauterin kirurgi utförts är vaginal förlossning kontraindicerat i den aktuella graviditeten, samt i samtliga efterföljande graviditeter. Planering av förlossning avseende tidpunkt och plats sker då i samråd med fetalopererande centrum.
Legal abort
Om kvinnan väljer att avbryta graviditeten ska fosterobduktion alltid rekommenderas och genetisk utredning göras, antingen prenatalt med amniocentes eller efter avbrytandet på placentavävnad eller annan fostervävnad. Information om folsyraprofylax och recept folsyra 4-5mg dagligen till kvinnan, med start minst två månader före nästa graviditet och minst till och med graviditetsvecka 12, ska ges.
Fosterkirurgi vid ryggmärgsbråck
Foster med ryggmärgsbråck drabbas ofta av en progressiv försämring av funktioner under andra halvan av graviditeten, i form av motorikstörning i nedre extremiteterna, utveckling av hydrocefalus och Chiarimissbildning, samt sekundära hjärnmissbildningar. Detta sker sannolikt på grund av mekanisk skada på ryggmärgen vid nötning mot livmoderväggen, toxisk påverkan av fostervattnet, samt läckage av likvor från bråcket. Genom att redan under andra trimestern sluta ryggmärgsbråcket kan man eventuellt undvika denna progressiva skada och därmed minska funktionsbortfall. Även hernieringen av lillhjärnan ned i bakre skallgropen kan gå tillbaka om defekten sluts prenatalt och hydrocefalusutveckling kan eventuellt undvikas (6). Fosterkirurgi för öppna ryggmärgsbråck (myelomeningocele och myeloschisis) är idag en etablerad behandlingsmetod vid flera centra i världen. Fosterkirurgi botar inte ryggmärgsbråck, men kan medföra vissa funktionsförbättringar. Det ökar sannolikheten för en bättre gångförmåga, samt att slippa Chiarimissbildning och shuntkrävande hydrocefalus. I en prospektiv randomiserad NIH studie (MOMS; Management Of Myelomeningocele Study) jämfördes resultaten av fetal slutning med traditionell postnatal kirurgi (7). En interimsanalys efter att 183 patienter hade inkluderats, visade en signifikant fördel vid prenatal kirurgi, så studien avslutades i förtid.
MOMS studien visade halverat behov av ventrikuloperitoneal shunt hos barn som opererats prenatalt. Dubbelt så många av barnen som opererats prenatalt gick självständigt vid uppföljning, jämfört med kontrollgruppen (7-10). Effekten på kognitiva funktioner, miktion och tarmtömning samt sexuell funktion är ännu inte utvärderat i långtidsuppföljning, men väntas komma inom några år. Det är inte visat att behov av annan kirurgi till följd av sekundära komplikationer, som exempelvis fjättrad ryggmärg, minskas. MOMS II följer de ursprungliga studiepersonerna upp till 10 års ålder.
Prenatal kirurgi för ryggmärgsbråck utförs mellan graviditetsveckor 19+0 och 25+6. Vid operationen görs en utvidgad laparotomi och hysterotomi, i vilken fostrets rygg exponeras och ryggmärgsbråcket sluts därefter av neurokirurg. Allvarliga komplikationer som perinatal död i nära anslutning till operationen förekom i 3 % av fallen i MOMS studien. Prematur förlossning före 30 veckor förekom i 13 %, vilket således är en markant riskökning. Medelgraviditetslängden vid förlossning efter ingreppet är drygt 34 fulla veckor. Prematur vattenavgång förekommer i 30–45% av fallen. Det är ännu oklart om fördelarna med fetal kirurgi överväger riskerna för barnet på lång sikt, på grund av morbiditet till följd av framför allt prematurbörd. För exklusions- och inklusionskriterier för prenatal kirurgi, se bilaga 3 nedan.
De maternella riskerna vid öppen intrauterin kirurgi är betydande och sammanfattas i bilaga 4. En ökad risk för allvarliga komplikationer finns såväl vid den aktuella graviditeten som vid framtida graviditeter, sekundärt till en skadad uterusvägg, varför noggrann uppföljning av kvinnan är nödvändig (11). Det finns också etiska betänkligheter i att utsätta en gravid kvinna för riskerna med denna typ av kirurgi, med syfte att minska sjuklighet för det väntade barnet (12).
Om prenatal kirurgi är aktuellt, ska kontakt tas så snart som möjligt med något av de etablerade centra som finns i Europa, se bilaga 3 nedan. En person som har rätt till svensk socialförsäkring har även rätt till ersättning för/kostnadsfri vård inom EU/EES eller Schweiz.
Vid planerad operation utomlands ska en ansökan om specialistvård skrivas av vårdgivaren och undertecknas av verksamhetschef. Vid vård inom EU ska S2 blankett (förhandstillstånd) begäras från Försäkringskassan.
Patienter som beviljas specialistvård utomlands är även berättigade till att få ersättning för utlagda kost- och resekostnader i samband med den beviljade vården. Var god se bilaga 6 ”Checklista avseende Ansökan för offentlig/privat specialistvård utomlands”. Regionala skillnader kan förekomma och kontakt med den regionala Försäkringskassan bör tas, så snart som möjligt. I vissa landsting krävs även tillstånd från landstingets hälso- och sjukvårdsförvaltning.
Det finns centra i Europa som utför prenatal minimalinvasiv fetoskopisk kirurgi för ryggmärgsbråck, men denna teknik har ännu inte standardiserats eller utvärderats i prospektiva, randomiserade studier och kan än så länge inte rekommenderas.
Nationellt uppföljningsprogram, MMCUP
I Sverige finns ett strukturerat uppföljningsprogram och kvalitetsregister för ryggmärgsbråck och hydrocefalus, där samtliga personer födda med ryggmärgsbråck erbjuds att delta – se hemsidan www.mmcup.se. Även prenatalt opererade barn skall utredas och följas enligt de svenska nationella riktlinjerna. Särskilt viktigt är att barnen följs enligt riktlinjen för neurogen blåsfunktionsstörning, enligt vilken som regel ren intermittent kateterisering (RIK) startas i nyföddhetsperioden, för att minimera risken för njurskada.
Bilagor
- Patientinformation
- MOMS studien
- Inklusions- och exklusionskriterier för fosterkirurgi vid ryggmärgsbråck, samt kontaktuppgifter till opererande europeiska centra.
- Maternella aspekter av och uppföljning efter fosterkirurgi för ryggmärgsbråck.
- Kontaktuppgifter regionansvariga MMC
- Checklista Försäkringskassan
Referenser
- McComb JG. A practical clinical classification of spinal neural tube defects. Childs Nerv Syst. 2015; 31:1641-57.
- Syngelaki A, Chelemen T, Dagklis T et al. Challenges in the diagnosis of fetal non-chromosomal abnormalities at 11-13 weeks. Prenat Diagn. 2011 Jan;31(1):90-102.
- Chaoui R, Benoit B, Heling KS et al. Prospective detection of open spina bifida at 11-13 weeks by assessing intracranial translucency and posterior brain. Ultrasound Obstet Gynecol. 2011 Dec;38(6):722-6.
- Garcia-Posada R, Eixarch E, Sanz M et al. Cisterna magna width at 11-13 weeks in the detection of posterior fossa anomalies. Ultrasound Obstet Gynecol 2013;41(5):515-20.
- Luthy DA, Wardinsky T, Shurtleff DB et al. Cesarean section before the onset of labor and subsequent motor function in infants with myelomeningocele diagnosed antenatally. N Engl J Med 1991 Mar 7;324(10):662-6.
- Heuer GG, Moldenhauer JS, Adzick NS. Prenatal surgery for myelomeningocele: review of the literature and future directions. Childs Nerv Syst (2017) 33:1149–1155.
- Adzick NS, Thom EA, Spong CY et al: A randomized trial of prenatal versus postnatal repair of myelomeningocele. N Engl J Med 2011 Mar 17 364(11):993-1004.
- Bennett KA, Carroll MA, Shannon CN, et al: Reducing perinatal complications and preterm delivery for patients undergoing in utero closure of fetal myelomeningocele: further modifications to the multidisciplinary surgical technique. J Neurosurg Pediatr 2014 Jul;14(1):108-114
- Moldenhauer JS, Soni S, Rintoul NE, et al: Fetal myelomeningocele repair: the post-MOMS experience at the Children’s Hospital of Philadelphia. Fetal Diagnos Ther 2015;37(3):235-240.
- Tulipan N, Wellons JC 3rd, Thom EA et al. Prenatal surgery for myelomeningocele and the need for cerebrospinal fluid shunt placement. J Neurosurg Pediatr. 2015 Dec;16(6):613-20.
- Wilson RD, Lemerand K, Johnson MP et al. Reproductive outcomes in subsequent pregnancies after a pregnancy complicated by open maternal-fetal surgery (1996-2007). Am J Obstet Gynecol 2010 Sep;203(3):209.e1-6.
- Van Calenbergh, Joyeux L, Deprest J. Maternal-fetal surgery for myelomeningocele: some thoughts on ethical, legal, and psychological issues in a Western European situation. Childs Nerv Syst (2017) 33:1247–1252.
- Committee on Obstetric Practice, Society for Maternal–Fetal Medicine. Committee Opinion No. 720: Maternal-Fetal Surgery for Myelomeningocele. Obstet Gynecol. 2017 Sep;130(3):e164-e167.
- Horzelska E, Zamłyński M et al. Current views on fetal surgical treatment of myelomeningocele – the Management of Myelomeningocele Study (MOMS) and Polish clinical experience. Ginekol Pol. 2017;88(1):31-35.
- Grivell RM, Andersen C, Dodd JM. Prenatal versus postnatal repair procedures for spina bifida for improving infant and maternal outcomes. Cochrane Database Syst Rev. 2014 Oct 28;(10):CD008825.
Figur 1
Olika typer av neuralrörsdefekter, som kan diagnostiseras prenatalt. Prognos skiljer sig markant för öppna och slutna defekter.
Bilaga 3
Inklusions- och exklusionskriterier för fosterkirurgi vid ryggmärgsbråck.

*Vid ventrikulomegali > 15 mm, så ökad risken för postnatalt shuntbehov betydligt (10).
Centra i Europa som utför öppen fosterkirurgi vid ryggmärgsbråck
Leuven, Belgien
UZ Leuven
Professor Jan Deprest: jan.deprest@uzleuven.be
Zürich, Schweiz
Zürich Center for Fetal Surgery, Diagnosis and Therapy, www.swissfetus.ch
Professor Martin Meuli: martin.meuli@kispi.uzh.ch, +41-44 266 80 23
Katowice, Polen (referens 14)
Medical University of Silesia, Katowice
Professor Mateusz Zamlynski
spinabifida@o2.pl
Bilaga 4
Maternella aspekter av fosterkirurgi för ryggmärgsbråck.
Öppen fosterkirurgi medför både fetala och maternella risker.
Inför remittering för ett planerat ingrepp informeras föräldraparet utförligt.
Det åligger remittenten (regionssjukhuset) att diskutera riskerna som kirurgin kan medföra, samt belysa konsekvenserna för eventuella framtida graviditeter och förlossningssätt.
Maternella risker/komplikationer
- Transfusionskrävande blödning (4–9%)
- Lungemboli eller lungödem (2–6%)
- Ablatio placentae (avlossning av moderkakan, < 5%)
- Prematur vattenavgång (30–45 %)
- Prematurt värkarbete
Maternella risker/komplikationer i framtida graviditeter
- Tunn eller fenestrerad uterusvägg (20–25%)
- Uterusruptur
- Placenta accreta/increta (inväxt av moderkakan i/genom livmoderväggen) vid efterföljande graviditeter (5–10%)
- Prematurbörd (20%)
Efter öppen fosterkirurgi förlöses patienten med planerat kejsarsnitt vid institutionen som har utfört ingreppet eller på regionsjukhuset som har remitterat patienten för ingreppet.
Efter kejsarsnittet inplaneras ett återbesök om 6–8 veckor på Specialistmödravården vid regionsjukhuset. Regionsjukhuset, som remitterat patienten för fetal kirurgi, bär ansvaret för korrekt uppföljning både prenatalt och postpartum.
I samband med besöket diskuteras vikten av att tidigt starta preventivmedel (vilket helst förskrivs vid besöket) och patienten rekommenderas noga att inte bli gravid på nytt inom 24 månader, på grund av de ökade riskerna för placenta- och uteruskomplikationer vid efterföljande graviditet.
Folsyratillskott i dosen 4-5 mg folsyra dagligen rekommenderas minst två månader innan planerad konception av nästa graviditet samt till och med tredje graviditetsmånaden och recept förskrivs vid besöket.
Vid eventuell ny graviditet uppmanas patienten att tidigt ta kontakt med Specialistmödravården både vid hemsjukhuset och regionsjukhuset (vid positiv graviditetstest) för att kunna planera övervakningen av den nya graviditeten. Tidig ultraljudsundersökning för kartläggning av myometrietjocklek samt efterföljande kontroller av placenta rekommenderas. Risken för uterusruptur och placenta accreta är betydande och även risken för prematurbörd i efterföljande graviditet är ökad. Förlossning sker med planerat kejsarsnitt, på regionsjukhus om komplikationer förväntas.
Bilaga 5
Kontaktuppgifter MMC ansvariga per region
Södra sjukvårdsregionen – Skånes universitetssjukhus (Lund)
Fostermedicin Jana Brodszki*, jana.brodszki@med.lu.se, 0707-125379, barnneurolog Maria Forsgren maria.forsgren@skane.se, 046-175836 alternativt barnkirurg Anna Börjesson: anna.borjesson@skane.se, 046-178300.
Neurokirurg 1:a hand Nils Ståhl 046-171248 (är kopplat till mobil), nils.stahl@skane.se; 2:a hand David Cederberg 0702-060344 david.cederberg@skane.se; 3:e hand Peter Siesjö 0705-655778 peter.siesjo@skane.se
Västra sjukvårdsregionen – Sahlgrenska universitetssjukhuset (Göteborg)
Fostermedicin Ylva Carlsson*, ylva.carlsson@vgregion.se, 0703-641240 Barnneurolog: Lisa Bondjers, lisa.bondjers@vgregion.se, neurokirurg Magnus Tisell*, magnus.tisell@vgregion.se. Daniel Nilsson, daniel.nilsson@vgregion.se
Sydöstra sjukvårdsregionen – Linköpings universitetssjukhus
Fostermedicin Kristina Kernell, kristina.kernell@regionostergotland.se, 0702-07 88 05; barnneurolog: Peter Wide, peter.wide@regionostergotland.se, Helene Sundelin, helene.sundelin@regionostergotland.se; neurokirurg Rafael Turczynski Holmgren*, rafael.turczynski.holmgren@regionostergotland.se, 0708-857669
Stockholms sjukvårdsregion – Karolinska universitetssjukhuset
Fostermedicin Eleonor Tiblad*, eleonor.tiblad@sll.se, 0709-821752 och Peter Conner, peter.conner@sll.se, 0707-952519; barnneurolog: Åsa Eriksson, asa.g.eriksson@karolinska.se; Eva Åström, eva.astrom@karolinska.se; neurokirurg: Bengt Gustavsson, bengt.gustavsson@sll.se, Ulrika Sandvik, ulrika.sandvik@sll.se
Uppsala-Örebro sjukvårdsregion – Akademiska sjukhuset, Uppsala
Fostermedicin Anna Lindqvist, anna.lindqvist@akademiska.se, 0739-815985 och Ajlana Mulic-Lutvica, Ajlana.Lutvica@kbh.uu.se, 0733-507340
barnneurolog Ingela Kristiansen, ingela.kristiansen@akademiska.se och Gunnar Liminga, gunnar.liminga@akademiska.se; neurokirurg Pelle Nilsson, pelle.nilsson@akademiska,se, 0768-001683 och Nils Wesslén, nils.wesslen@akademiska.se och Matts Ryttlefors, matts.ryttlefors@akademiska.se och Sami Rabah Bui-Quy Abu Hamdeh, sami.abu.hamdeh@akademiska.se
Uppsala-Örebro sjukvårdsregion – Universitetssjukhuset Örebro
Fostermedicin Karin Hildén, karin.hilden@regionorebrolan.se; barnneurolog: Else Månsson, else.mansson@regionorebrolan.se
Norra sjukvårdsregionen (Norrlands universitetssjukhus, Umeå)
Fostermedicin, barnneurolog Eva Vikberg Martinez, eva.vikberg.martinez@vll.se; neurokirurg Saeed Shahidi, saeed.shahidi@neuro.umu.se
* Personer samt Ingrid Olsson Lindberg har deltagit i arbetet med att ta fram denna rekommendation.
För frågor om uppdatering eller förslag på ändringar, kontakta eleonor.tiblad@sll.se.
2020-12-16

